Surpoids et obésité, généralités
Par Anne-Marie Bertrand, Pédiatre
Définitions et diagnostic
Le surpoids et l’obésité sont définis comme une accumulation anormale ou excessive de graisse qui présente un risque pour la santé selon l’Organisation Mondiale de la Santé. L’obésité est une pathologie chronique, à début plus ou moins précoce, mettant en cause le bien être physique, psychologique et social de l’individu. Elle traduit un déséquilibre entre les apports et les besoins énergétiques.
L’indice de masse corporelle (IMC), bon reflet de l’adiposité (accumulation de graisse dans les tissus cellulaires), est le meilleur critère diagnostique et pronostique de surpoids et d’obésité chez l’enfant. Il se calcule à l’aide de la formule : IMC (kg/m²) = Poids (kg) / Taille² (m).
Chez l’adulte, on parle de surpoids lorsque l’IMC se situe au-delà de 25, d’obésité au-delà de 30.
Chez les enfants et les adolescents, il n’est pas possible de définir un seuil d’indice de masse corporelle car la corpulence varie physiologiquement au cours de la croissance et en fonction du sexe, nécessitant de se référer à des courbes de référence (figure 1).
En France, on utilise les courbes de référence françaises et les seuils de l’International Obesity Task Force (IOTF). Les courbes de corpulence de référence françaises sont établies en centiles, permettant de définir les zones d’insuffisance pondérale (< 3e percentile), de normalité (3e -97e percentile) et de surpoids (> 97e percentile) depuis la naissance jusqu’à l’âge de 18 ans. Au cours de la croissance, la corpulence augmente la première année de la vie, puis diminue jusqu’à l’âge de 6 ans et croît à nouveau jusqu’à la fin de la croissance. La remontée de la courbe de l’IMC observée en moyenne à l’âge de 6 ans est appelée rebond d’adiposité.
Un enfant est en situation de surpoids lorsque sa corpulence se situe au-delà du 97e percentile des courbes de référence françaises. L’enfant est en situation d’obésité lorsque sa corpulence le situe au-dessus du seuil de l’IOTF-30.
Plus que le niveau de corpulence en lui-même, il est important de suivre l’allure évolutive de la courbe : une ré ascension trop précoce de la courbe (avant 5 ans) est appelée rebond d’adiposité précoce, facteur de risque majeur de surpoids et d’obésité ultérieurs. Son repérage est précieux car il précède un surpoids visible cliniquement.
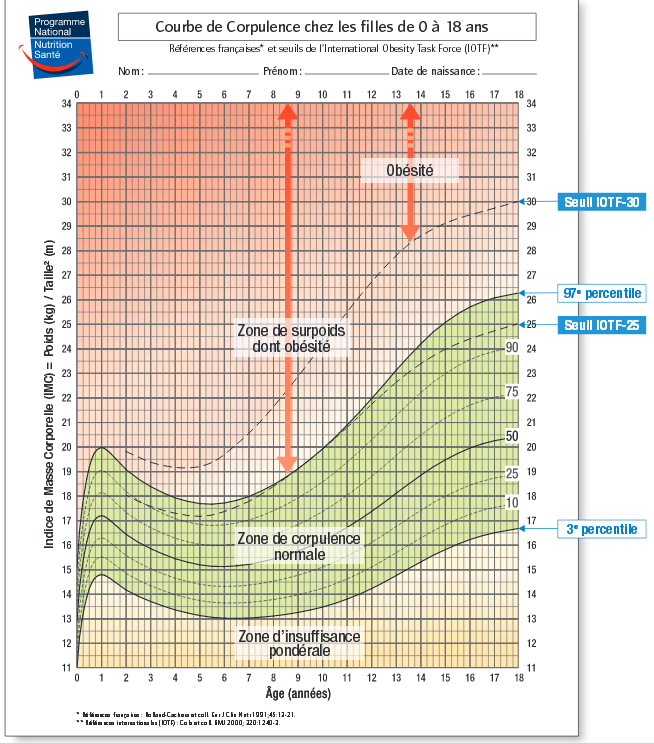
Figure 1 : Courbes de corpulence françaises et seuils de l’IOTF pour les filles. Rolland Cachera
Cette mesure de la corpulence est complétée idéalement par celle du tour de taille ; si le rapport tour de taille/taille est supérieur à 0,5 dès l’âge de 6 ans, il existe une obésité abdominale, facteur de risque cardio-vasculaire et métabolique.
Le tour de taille est mesuré sur un enfant debout, bras écartés, torse nu, en respiration libre, mètre ruban souple positionné à mi-distance entre la dernière côte et la crête iliaque ou au niveau du périmètre abdominal le plus petit.
Surveillance de la corpulence et rebond d’adiposité
Cette évolution doit être suivie par le médecin traitant de l’enfant sur la courbe de corpulence, dans l’idéal, 2 ou 3 fois par an (de la naissance à 2 ans : au minimum 3 fois par an ; après l’âge de 2 ans : au minimum 2 fois par an).
Il est recommandé d’être vigilant aux signes d’alertes suivants :
- Ascension continue de la courbe depuis la naissance
- Rebond précoce (plus il est précoce, plus le risque de devenir obèse est élevé)
- Changement de couloir vers le haut, car associé à un risque plus élevé de développer un surpoids et une obésité
Les professionnels de santé (médecin traitant, pédiatre, professionnels des services de Protection maternelle et infantile ou de santé scolaire) ont un rôle important de dépistage de ces signes d’alerte pour amener, avec bienveillance, la famille à comprendre cette évolution et à y remédier.
L’obésité chez l’enfant présente un risque important de persistance à l’âge adulte. La probabilité qu’un enfant obèse le reste à l’âge adulte varie selon les études de 20% à 50% avant la puberté, à 50% à 70% après la puberté.
Situation de surpoids, d’obésité chez les enfants présentant un handicap
Un enfant porteur d’un handicap, quel qu’il soit, est plus à risque de développer un surpoids ou une obésité, qui peut retentir fortement sur sa qualité de vie et constituer un « double handicap ».
L’obésité, favorisée par des facteurs comportementaux, comme la sédentarité, les compulsions alimentaires, le manque d’activité physique et des facteurs hormonaux et métaboliques est une des complications préoccupantes du handicap par son retentissement somatique.
D’une manière générale, le risque d’excès de corpulence est de 1,5 à 2,5 fois plus élevé que celui des enfants du même âge sans handicap. De nombreux facteurs sont intriqués, individuels, familiaux, professionnels et sociétaux. La situation s’aggrave avec l’âge, parallèlement aux difficultés du parcours de vie.
Tableau 1 : Prévalence de l’excès de corpulence (surpoids + obésité) chez les enfants et adolescents en situation de handicap mental
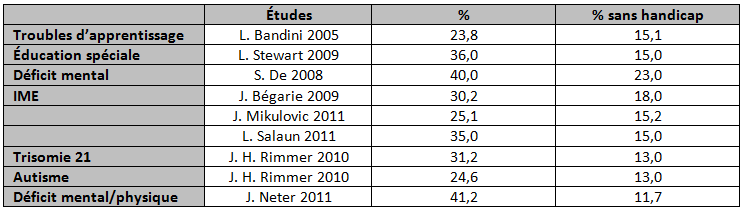
Revue de la littérature, extrait du livre Pr RICOUR IME LA GABRIELLE, « Obésité et handicap mental, ce n’est pas une fatalité. Recherche action à l’institut médico-éducatif de La Gabrielle, MF Pass. »
Les facteurs de risque de surpoids /obésité sont les mêmes que pour tout enfant et sont souvent cumulés, nécessitant de repérer l’obésité d’un ou des deux parents, leurs comportements, leurs habitudes de vie par rapport à l’alimentation, à la sédentarité et l’inactivité physique. Une attention particulière doit être portée au contexte socio-économique des familles (dont les situations de précarité financière), à leur vulnérabilité (éducationnelle, structure parentale…).
Le parcours préalable de l’enfant au travers de diverses institutions (avec des adaptations successives demandées) et le mode de prise en charge (IME en semi externat, internat, classes externalisées, prise en charge à domicile type SESSAD …) sont aussi à prendre en compte.
Les conséquences pour la santé doivent être comprises par les professionnels et les parents. Les risques sont cardio-vasculaires, respiratoires, métaboliques, orthopédiques… sont évitables mais il ne faut pas attendre une normalisation spontanée (mythe de la puberté réparatrice) puisqu‘il y a plutôt une aggravation à l’âge adulte.
L’impact du problème de poids sur la vie quotidienne de l’enfant et de l’adolescent (essoufflement, douleurs articulaires, gêne à l’habillage, difficultés de déplacements, troubles du sommeil, fatigue…) et dans ses relations avec les autres (stigmatisation, moqueries, accentuations de troubles anxieux et dépressifs) est à évaluer. La souffrance de l’enfant n’est pas toujours bien identifiée par l’entourage (famille, professionnels). Cette situation génère de la culpabilité chez les familles et questionne les soignants.
Elle nécessite une mobilisation de l’institution sur les deux volets de prise en charge et de prévention.